Одонтогенный верхнечелюстной синусит 2013
Одонтогенный гайморит – это воспаление слизистой оболочки верхнечелюстного синуса, вызванное распространением патологического процесса из первичного очага инфекции, находящегося в верхней челюсти. Основные проявления заболевания – ярко выраженная головная боль, которая усиливается при наклоне головы, выделения из носа гнойного или серозного характера, слезотечение, интоксикационный синдром. Диагностика базируется на сборе анамнестических данных, общем осмотре, риноскопии, пункции синуса и лучевых методах визуализации. Лечение включает антибиотикотерапию, промывание антисептиками, хирургическую санацию полости пазухи и первичного очага.
Общие сведения
Одонтогенный гайморит – часто встречающееся заболевание. Распространенность колеблется от 3 до 52%, в среднем патология возникает у 35-43% населения. Этот вариант поражения верхнечелюстного синуса составляет порядка 14% бактериальных инфекций, требующих лечения в отделении хирургической стоматологии. На долю данной разновидности синусита приходится 20-24% от всего количества воспалительных заболеваний челюстно-лицевой области.
Среди всех форм гайморита от 80 до 96% имеют одонтогенную этиологию. Статистически чаще заболевание наблюдается у людей с пневматическим типом строения верхнечелюстной пазухи, что связано с тонкостью костных стенок и ее внедрением в альвеолярный отросток. Мужчины и женщины страдают одинаково часто.

Одонтогенный гайморит
Причины
Эта форма синусита является осложнением воспалительного процесса в зоне зубов либо верхней челюсти. Практически всегда вызывается смешанной патогенной микрофлорой, которая может включать в себя стафилококки, стрептококки, диплококки, энтерококки, грамположительные и грамотрицательные бациллы, дрожжевые грибы. К состояниям, чаще всего осложняющимся одонтогенным гайморитом, относятся:
- Заболевания моляров и премоляров. Обычно это инфекционные поражения зубов верхней челюсти, одонтогенный периостит и остеомиелит, хронический периодонтит, гнойный пародонтит и нагноившиеся челюстные кисты.
- Эндодонтическая терапия. Заболевание может возникать в результате стоматологического лечения премоляров и моляров, в процессе которого происходит перфорация апикального отверстия, введение в полость пазухи пломбировочного материала, элементов внутрикостного имплантата и т. д.
- Травмы. Травматические повреждения зубов и/или верхней челюсти, которые сопровождаются перфорацией стенки гайморового синуса и образованием гематомы, являются наименее распространенной причиной развития данной формы гайморита.
Патогенез
Патогенез одонтогенного гайморита связан с распространением бактериальной микрофлоры и продуктов ее жизнедеятельности (токсинов) в полость гайморовой пазухи из первичных очагов инфекции – пораженных зубов или очагов в верхней челюсти. Это становится возможным из-за особенностей строения альвеолярных отростков 6 и 7 (в редких случаях – 5 и 8) верхних зубов, которые отграничены от синуса только конкой костной стенкой. В результате гнойного расплавления или механической перфорации перегородки инфекционные агенты проникают в полость синуса и вызывают воспаление слизистых оболочек.
В дальнейшем происходит обтурация природного входного отверстия пазухи. Это становится причиной нарушения вентиляции и скопления большого количества катарального или гнойного экссудата внутри костной полости. Всасывание кислорода слизистыми оболочками приводит к возникновению отрицательного давления, усиливающего отечность, развитию гиперкапнии и гипоксии, образованию большого количества недоокисленных продуктов. Создается благоприятная среда для дальнейшего размножения анаэробной микрофлоры, формируется порочный круг.
Классификация
С учетом длительности течения все одонтогенные гаймориты разделяют на три основных клинических варианта:
- Острый. Длительность заболевания составляет менее 21 дня.
- Подострый. Для этого варианта характерна продолжительность от 21 дня до 6 недель.
- Хронический. Затяжная форма болезни, при которой клинические симптомы сохраняются на протяжении 6 недель и более.
В зависимости от характера одонтогенного поражения верхнечелюстной пазухи выделяют следующие формы патологии:
- Закрытая. Характеризуется развитием воспаления без прямого соединения между первичным очагом и гайморовой пазухой. Основные причины – хронические периодонтиты и нагноение кист, вросших в синус.
- Открытая. Распространение микрофлоры из ротовой полости происходит вследствие гнойного расплавления одной из стенок полости верхнечелюстного синуса. Включает перфоративные гаймориты и осложнения остеомиелита верхней челюсти.
По характеру морфологических изменений слизистой оболочки гайморовой пазухи принято различать следующие варианты:
- Катаральный. Проявляется заполнением полости пазухи серозным экссудатом и выраженной отечностью слизистых оболочек.
- Гнойный. Отмечается образование большого количества гнойных масс, выявляются воспалительные и деструктивные изменения внутренних оболочек пазухи.
- Полипозный. Главное отличие от других вариантов – образование на слизистой оболочке синуса уплотнений, из которых позднее формируются полипы.
- Гнойно-полипозный. Представляет собой сочетание гнойной и полипозной форм.
Симптомы одонтогенного гайморита
Острый гайморит
С клинической точки зрения целесообразно выделять две формы заболевания – острую и хроническую. При остром варианте вначале появляется острая пульсирующая приступообразная головная боль, тяжесть или чувство распирания в области правой или левой верхней челюсти. Болевые ощущения также могут локализироваться в области зубов и имитировать пульпит. Боль усиливается при опускании головы.
В последующем возникает синдром общей интоксикации, который характеризуется ознобом, общей слабостью, разбитостью, лихорадкой до 38,5-39,5° C и ознобом. Процесс пережевывания пищи становится резко болезненным, зубы ощущаются как значительно более длинные, чем есть на самом деле. У многих больных нарушается носовое дыхание, теряется способность различать запахи, развивается фотофобия и усиленное слезоотделение. Выявляется односторонний насморк, который сопровождается выделением большого количества слизи и/или гнойных масс.
Хронический гайморит
При хроническом одонтогенном гайморите клиническая картина развивается постепенно. Течение патологии волнообразное, обострения возникают после переохлаждения или перенесенных острых вирусных заболеваний верхних дыхательных путей. Первичный признак – интенсивная односторонняя головная боль или ярко выраженное чувство тяжести. К этому симптому почти сразу присоединяется боль в верхнечелюстной области с иррадиацией в орбиту, височную и лобную область, прилегающие верхние зубы.
Выделения из носа могут иметь различный характер и объем – от обильных до скудных, от серозных до гнойных. Наибольшее количество выделений обычно отмечается утром и постепенно снижается в течение суток. Характерный симптом – усиление гноетечения при прижатии нижней челюсти к груди. При негнойных формах и образовании свищей выделения могут отсутствовать.
Осложнения
К наиболее распространенным осложнениям одонтогенного гайморита относятся менингит, флегмона орбиты, и тромбоз венозного синуса. Их возникновение обусловлено распространением патогенной флоры через переднюю лицевую и глазничную вены в полость орбиты, сигмовидный синус и венозную систему головного мозга. В тяжелых случаях на фоне отсутствия своевременного лечения развивается диффузный остеомиелит верхней челюсти, который приводит к деструкции кости и образованию выраженного косметического дефекта. Реже у больных возникает сепсис, поражение миокарда и почек. Генерализация инфекции связана с попаданием бактериальных агентов и их токсинов в системный кровоток.
Диагностика
Диагностика одонтогенного гайморита основывается на комплексном анализе анамнестических сведений, результатах клинических и вспомогательных методов исследований. Постановка диагноза и ведение пациента, как правило, осуществляется совместно отоларингологом и челюстно-лицевым хирургом. Полный перечень диагностических мероприятий включает в себя:
- Сбор жалоб и анамнеза. При опросе пациента наряду с детализацией специфических жалоб важно уточнить наличие имеющихся или ранее перенесенных стоматологических заболеваний, суть недавно выполненных терапевтических мероприятий в области верхней челюсти.
- Общий осмотр. Позволяет выявить припухлость околоносовой области и щеки, покраснение кожных покровов с больной стороны. При пальпации и перкуссии гайморовой пазухи и скуловой кости наблюдается усиление болевых ощущений.
- Переднюю риноскопию. При визуальном осмотре носовой полости со стороны пораженного синуса определяется гиперемия и отечность слизистой оболочки средней и/или нижней носовой раковины. Возможно выделение экссудата из-под свободного края средней раковины.
- Зондирование верхнечелюстной полости. Дополнение к риноскопии, позволяющее определить наличие гнойного содержимого в верхнечелюстном синусе при закупорке его природного дренажного отверстия.
- Пункцию гайморовой пазухи. Сочетает в себе диагностическую и терапевтическую цели, так как позволяет идентифицировать даже небольшое количество патологического содержимого в синусе, а затем провести промывание антисептическими средствами.
- Рентгенографию придаточных пазух носа. На рентгенограмме выявляется затемнение полости синуса и наличие горизонтального уровня жидкости. Для установления этиологии проводится рентгенография зубов с пораженной стороны.
- Лабораторные анализы. В общем анализе крови обнаруживается лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ. При наличии гнойных выделений с целью определения конкретного возбудителя и его чувствительности к антибиотикам выполняется бактериологическое исследование.
Дифференциальная диагностика проводится с риногенным и аллергическим гайморитом, раком верхнечелюстной пазухи. Для первых двух заболеваний характерно вовлечение в патологический процесс обеих гайморовых пазух, отсутствие связи со стоматологическими патологиями или манипуляциями. Развитие клинической симптоматики при риногенном гайморите происходит на фоне заболеваний полости носа, при аллергическом варианте – после контакта с аллергеном или во время сезонного обострения. При злокачественной опухоли симптомы прогрессируют постепенно, интоксикационный синдром и выделение гнойных масс или серозного экссудата из носа отсутствуют.

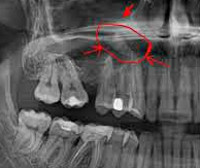
КТ придаточных пазух носа. Тотальное снижение пневматизации правой в/челюстной пазухи на фоне нарушения целостности и элевации ее дна (красная стрелка) вблизи корней 1-го моляра (синяя стрелка).
Лечение одонтогенного гайморита
Терапевтическая тактика во многом зависит от варианта болезни. Лечение острой формы при отсутствии тяжелой стоматологической патологии проводится в условиях поликлиники. При хроническом воспалении гайморовой пазухи зачастую требуется госпитализация в стационар с последующей операцией. К основным терапевтическим мероприятиям относятся:
- Антибактериальная терапия. Применяется независимо от формы и этиологии гайморита. До получения результатов бактериального посева назначаются антибиотики широкого спектра действия, после – препараты, к которым проявила чувствительность высеянная микрофлора.
- Промывание антисептиками. Введение антисептических растворов выполняется через сформировавшийся дефект в нижней челюсти или путем диагностической пункции при помощи иглы Куликовского. После промывания устанавливается дренаж полости синуса.
- Хирургическое лечение. Применяется при хронических и полипозных формах поражения. Оперативное вмешательство (гайморотомия) проводится по методике Колдуэлла-Люка. Его суть заключается в санации полости пазухи, иссечении патологически измененной слизистой оболочки и формировании искусственного соустья с носовой полостью.
Прогноз и профилактика
Прогноз при одонтогенном гайморите зависит от своевременности и рациональности лечебных мероприятий. При правильно подобранной терапии лечение острой формы заболевания занимает 7-14 дней, исходом становится выздоровление. При хроническом варианте комплексное лечение может длиться до 3 недель с последующей ремиссией или полным выздоровлением.
Профилактические мероприятия заключаются в своевременной санации очагов инфекции, предотвращении травм лицевой области, соблюдении рекомендаций стоматолога или челюстно-лицевого хирурга после перенесенных оперативных вмешательств.
Источник
Больные с воспалительными заболеваниями параназальных синусов составляют около 1/3 общего числа пациентов, госпитализированных в стационары с заболеваниями верхних дыхательных путей [1]. Преобладающим по частоте вовлечения в воспалительный процесс большинство авторов считают верхнечелюстной синус [1-3].
Наиболее частый путь проникновения инфекции – через естественные соустья, соединяющие пазуху с полостью носа. Источником инфекции также могут быть хронические воспалительные очаги зубочелюстной системы, особенно больших и малых коренных зубов, прилегающих к нижней стенке пазухи [3-5]. К возникновению одонтогенного верхнечелюстного синусита могут приводить гранулемы у верхушки корня зуба, субпериостальные абсцессы, пародонтит, а также инородные тела: пломбировочный материал, фрагменты отломков стоматологических инструментов, корни зубов после осложненного удаления, турунды [1, 3].
В 40-50% случаев в верхнечелюстной синус пломбировочный материал попадает вследствие его выведения за верхушку корня зуба при эндодонтическом лечении у врача-стоматолога [4, 6]. Тактика лечения подобных осложнений широко известна – удаление инородных тел из полости синуса [1-3, 7].
В литературе были описаны различные хирургические методы, такие как операция по Колдуэллу-Люку [2, 3], малоинвазивные вмешательства с использованием эндоскопической техники [1-3]. Несмотря на широкое использование высокоэффективных эндовидеоассистированных вмешательств на структурах верхнечелюстного синуса, встречаются клинические случаи, в которых применение классических оперативных методов является более адекватным.
В данной работе нами проведен анализ результатов лечения пациентов, которым ранее были выполнены эндоскопические вмешательства на верхнечелюстном синусе при наличии в них воспалительного процесса и инородных тел.
Цель исследования – повышение эффективности диагностики и лечения пациентов с одонтогенными верхнечелюстными синуситами, вызванными наличием в пазухе пломбировочного материала.
Были обследованы пять пациентов, обратившихся в период с 2011 по 2012 г. в МГМСУ им. А.И. Евдокимова с жалобами на чувство тяжести, болезненности в лобной и подглазничной областях, заложенности соответствующей половины носа, общую слабость, головные боли. Все обратившиеся пациенты ранее были оперированы в различных ЛОР-клиниках. Обследуемая группа пациентов состояла из лиц женского пола в возрасте от 25 до 54 лет (средний возраст 40 лет). Все пациенты ранее проходили эндодонтическое лечение зубов 15, 24, 25, 26 (в двух случаях).
Для подтверждения наличия пломбировочного материала в придаточных синусах всем пациентам выполняли рентгенологические методы исследования: проводили ортопантомограмму и мультиспиральную компьютерную томографию (МСКТ) – исследование, которое проводилось на компьютерном томографе Philips Brilliance 64 с толщиной срезов 0,9 мм при высоком разрешении с мультипланарной реконструкцией.
Длительность заболевания всех обратившихся за помощью больных и эндоскопических попыток удаления составляла от 6 до 12 мес.
Для удаления инородных тел использовали операцию по методу Колдуэлла-Люка: рассекали слизистую оболочку и надкостницу в области преддверия рта ниже переходной складки от клыка до второго моляра. Распатором отслаивали слизисто-надкостничный лоскут, обнажая переднюю стенку верхнечелюстной пазухи. При помощи шаровидного бора и фрезы трепанировали костную стенку пазухи. Трепанационное отверстие расширяли до 1,5 см в диаметре. После иссечения слизистой оболочки пазухи в области передней стенки из нее эвакуировали гнойное отделяемое, удаляли утолщенную и измененную слизистую оболочку, инородные тела, стараясь при этом сохранить интактную слизистую. Полученный морфологический материал из пазухи отправляли на гистологическое исследование для окончательного подтверждения диагноза. Учитывая наличие ранее созданного соустья с полостью носа при эндоскопических вмешательствах, этот этап не выполняли. Завершающим этапом операции было тампонирование верхнечелюстного синуса стерильным тампоном, пропитанным раствором антибиотика (амоксициллином). Затем в полости рта слизисто-надкостничный лоскут возвращали на место и ушивали нитями Vicryl 4/0. Тампон из пазухи удаляли на следующий день после операции.
В раннем послеоперационном периоде всем больным проводили антибактериальную, противовоспалительную терапию. Местно назначали полоскания полости рта антисептическими растворами, чередующимися с настоем ромашки по 4-5 раз в день в течение 2 нед после оперативного вмешательства, полость носа обрабатывали инструментально с промыванием верхнечелюстного синуса через ранее созданное соустье.
Для контроля состояния верхнечелюстного синуса и полноты удаления пломбировочного материала из полости пазухи в послеоперационном периоде проводили МСКТ-исследование.
Во всех проанализированных клинических случаях мы подтвердили наличие пломбировочного материала, который являлся причиной воспалительного процесса в синусе. У одной пациентки инородный материал находился в правой пазухе, в четырех случаях – в левой. Ранее леченными зубами («причинные зубы») были премоляры (3) и моляры (2) верхней челюсти.
Нами было установлено, что степень выраженности воспалительной реакции и изменение слизистой оболочки пазухи зависят от длительности пребывания инородного тела (от 6 до 12 мес, в среднем 9 мес).
Чем дольше пломбировочный материал находился в пазухе и поддерживал очаг хронического воспаления, тем выраженнее были изменения слизистой оболочки, от отека (в 2 наблюдениях) до резко выраженных полипозных изменений (в 3 случаях).
Изменения слизистой оболочки, обнаруженные при выполнении операций на пазухах, были сходны с изменениями слизистой оболочки, представленными при МСКТ-исследовании, и были подтверждены гистологическим заключением.
Локализация пломбировочного материала в полости синусов соответствовала ранее леченным по эндодонтическим показаниям зубам. Миграции пломбировочного материала в синусах не было выявлено ни в одном клиническом случае.
В представленных клинических наблюдениях локализация пломбировочного материала соответствовала первым и вторым премолярам, первым молярам верхней челюсти справа и слева.
При выполнении хирургического вмешательства у всех больных из синусов было получено гнойное отделяемое в количестве от 2 до 5 мл (в среднем 3 мл). Большее количество гноя нами было получено при вмешательстве на синусах в более ранние сроки.
Ощущение слабой болезненности при пальпации мягких тканей в послеоперационной области, а также выраженный послеоперационный отек сохранялись в сроки от 2 и до 4 сут (в среднем 3 сут). У всех больных заживление послеоперационной раны проходило первичным натяжением. Швы снимали на 10-е сутки, все больные отмечали улучшение носового дыхания, отсутствие чувства тяжести в области носа.
Нами выявлено, что на сроках наблюдения до 1 нед сохранялся отек мягких тканей в щечной области и области носогубной складки соответствующей стороны, слабая болезненность, появляющаяся в вечернее время у всех пациентов: носовое дыхание незначительно затруднено у 2 пациентов; в полости рта слизистая оболочка в послеоперационной области отечна у 4 пациентов. При сроке наблюдения до 1 мес мягкие ткани в области носогубной складки слабо отечны в 1 случае, носовое дыхание незначительно затруднено – в 1 случае; в полости рта определяются умеренные рубцовые изменения слизистой в области операционного доступа в 4 случаях. При сроке наблюдения 3 мес у всех наблюдаемых больных видимых явлений воспаления нет, носовое дыхание свободное.
Приводим клинический случай.
Пациентка П., 54 лет, обратилась в клинику с жалобами на чувство заложенности левой половины носа, дискомфорт в лобной и подглазничной областях слева, головные боли. Считает себя больной в течение года. Вышеперечисленные жалобы появились после проведенного эндодонтического лечения. Пациентка обратилась в одну из ЛОР-клиник Москвы, где был поставлен диагноз: хронический левосторонний гайморит. Инородное тело в левой верхнечелюстной пазухе. Больная была госпитализирована в ЛОР-отделение, где ей была проведена операция «левосторонняя эндоскопическая синусотомия». Полученный в результате операции морфологический материал был отправлен на гистологическое исследование, по результатам которого было заподозрено злокачественное образование левого верхнечелюстного синуса и предложен курс лучевой терапии в качестве первого этапа комбинированного лечения. От предложенного лечения пациентка отказалась. Для установления диагноза самостоятельно обратилась в МГМСУ им. А.И. Евдокимова. Для уточнения диагноза нами было проведено МСКТ-исследование.
При анализе МСКТ-исследования на уровне верхушки щечного корня зуба 25 в мягких тканях, прилегая к вестибулярной кортикальной пластинке челюсти, было обнаружено скопление пломбировочного материала диаметром около 2,5 мм и аналогичное скопление диаметром
5 мм, на 3,8 мм кзади от вышеописанного. Кроме того, у верхушки небного корня зуба 25 внутрикостно визуализируется скопление пломбировочного материала общим размером 4,9×2,2×3,2 мм (рис. 1).
Рисунок 1. Больная П. МСК-томограмма верхней челюсти в саггитальной, коронарной и боковой проекциях. В левой ВЧП визуализируется пломбировочный материал, выведенный за верхушку корня при лечении 25-го зуба. Фрагменты пломбировочного материала в левой ВЧП.
На основании жалоб пациентки на чувство заложенности левой половины носа, дискомфорт в лобной и подглазничной областях слева, внешнего осмотра (незначительный отек щечной области слева, слабо болезненная пальпация подглазничной и щечной областей слева), а также дополнительных методов исследования (ОПТГ, МСКТ-исследование) поставлен диагноз: хронический одонтогенный верхнечелюстной синусит слева. Инородное тело в верхнечелюстной пазухе слева. Состояние после ранее проведенной эндоскопической левосторонней гайморотомии. Больной было проведено оперативное вмешательство в объеме повторной гайморотомии по Колдуэллу-Люку с забором содержимого пазухи. Во время операции из пазухи были удалены полипозно измененная слизистая оболочка, мелкие частицы пломбировочного материала, а также основной фрагмент размером 2×4 мм (рис. 2).
Рисунок 2. Та же больная. МСК-томограмма в коронарной проекции до операции. Объем левой ВЧП уменьшен за счет воспалительной гипертрофии слизистой оболочки, стенки пазухи утолщены, склерозированы. Присутствует послеоперационный дефект верхних отделов медиальной стенки в левой ВЧП. Определяется скопление пломбировочного материала. Проведено гистологическое исследование, по данным которого обнаружены мелкие полиповидные кусочки слизистой, выстланные местами эпителием типа респираторного, местами – плоским, местами эпителий слущен, в подлежащих слоях – фиброзная ткань с хронической выраженной воспалительной инфильтрацией, с преобладанием лимфоцитов. Морфологическая картина хронического полипозного синусита.
Через 10 дней после вмешательства у данной больной нами выполнено контрольное МСКТ-исследование средней зоны лица (рис. 3),
Рисунок 3. Та же больная. МСК-томограмма в коронарной проекции через 2 нед после операции. По передней стенке левой ВЧП определяется послеоперационный костный дефект с четкими, ровными контурами. По всем стенкам левой гайморовой пазухи присутствует мягкотканный компонент(послеоперационные изменения), инородные тела отсутствуют. которое подтвердило полное удаление пломбировочного материала из верхнечелюстного синуса слева. Определяли признаки воспаления слизистой оболочки в прооперированной пазухе, являющиеся местной реакцией на проведенное вмешательство. Пациентка в срок наблюдения до 3 мес жалоб не предъявляла.
Таким образом, несвоевременная диагностика острых синуситов, поздняя обращаемость больных, дифференциально-диагностические ошибки в распознавании риногенных и одонтогенных форм, неправильная тактика ведения больных приводят к хронизации заболевания, сопровождающейся в дальнейшем развитием различного рода осложнений [4, 6].
Проблема одонтогенных заболеваний верхнечелюстного синуса имеет длительную историю, вопросы диагностики и лечения постоянно совершенствуются. Одной из главных причин попадания инородных тел в верхнечелюстную пазуху является близкое расположение корней больших, а в некоторых случаях и малых коренных зубов к дну синуса [2, 3]. Достаточно часто околокорневые патологические процессы дополнительно способствуют разрушению дна гайморовой пазухи, и следовательно, проталкиванию в синус корня зуба пломбировочного материала или другого тела в процессе лечения.
Согласно нашим наблюдениям, структура, количество и длительность попадающих в пазуху пломбировочных материалов влияют на выраженность воспалительного процесса в ней [3, 6].
Методы лечения таких состояний известны и широко применяются – от радикальной методики по Колдуэллу-Люку до малоинвазивных эндоскопических методов. Однако, как показывают наши наблюдения, при латеральном расположении инородного тела в верхнечелюстной пазухе становится достаточно затруднительно визуализировать пломбировочный материал при выполнении эндоназальной методики с использованием стандартных эндоскопов.
В данных клинических ситуациях с латерально расположенными инородными телами целесообразно использовать модифицированный метод операции по Колдуэллу-Люку для гарантированного удаления инородных тел.
1. Проведение МСКТ-исследования средней зоны лица позволяет подтвердить одонтогенный характер развившегося синусита, точно определить размеры, структуру и локализацию пломбировочного материала для выбора доступа и методики оперативного вмешательства.
2. В случае локализации инородного тела в латеральном отделе верхнечелюстного синуса наиболее адекватный хирургический доступ для гарантированного удаления инородных тел обеспечивает операция Колдуэлла-Люка.
Источник