Хирургическое лечение верхнечелюстного синусита
Боль в области лба, верхней челюсти или задней части головы (затылке), заложенный нос, потеря обоняния выделения из носа являются признаками синуситов (в том числе и гайморита). В большинстве случаев синусит заживает в течение нескольких недель. Если этого не происходит, может потребоваться операция.
Хирургическое лечение синусита
Тщательный осмотр специалиста перед операцией важен! Прежде чем приступить к операции, врач назначит необходимые обследования, чтобы найти причину синусита. Такое обследование выявляет степень распространенности заболевания и возможные анатомические особенности, которые способствуют хронизации синусита и вызывают осложнения. В обязательном порядке необходимо выполнить эндоскопию полости носа и компьютерную томографию (КТ) околоносовых пазух.
Есть несколько причин для операции. В целом, ЛОР-специалисты различают острый и хронический синусит. Острый синусит лечат в большинстве случаев консервативно, и обычно не требует хирургического вмешательства. Тем не менее, если возникают осложнения, целесообразно применение хирургии. Особенно, если воспалительные процессы распространяются на смежные органы и есть угроза проникновения в область орбиты, мозга. В данном случае, существует угроза менингита или энцефалита, орбитальных (глазных) осложнений.
Так же рекомендуется операция при хроническом течении. Особенно, если пациенты страдают от хронической формы синусита (гайморита, фронтита и др.), которая приводит к постоянной заложенности носа, нарушении носового дыхания, периодическим головным болям и другим проявлениям.
Цель операции – предотвратить распространение инфекции в нижние дыхательные пути, и другие области, путем своевременного устранения воспаления в придаточных пазухах носа.
Виды хирургии при синусите
В зависимости от стадии и степени заболевания могут быть рекомендованы различные хирургические процедуры:
- Эндоназальная эндоскопическая хирургия пазух носа;
- Баллонная дилатация;
- Прокол или пункция;
- Лазерные технологии.
Подготовка к операции. Перед операцией полость носа обследуется эндоскопически, выполняются функциональные исследования, тесты на аллергию, общий анализ крови, мочи и компьютерная томография. Эти обследования обеспечивают диагностическую основу для операции. Как правило, операция проводится под наркозом. В основном пациенты должны оставаться в больнице в течение суток после операции.
Эндоскопическая хирургия (назальная эндоскопия)
Большинство операций сегодня выполняются эндоскопически через ноздри. Эндоскопия – это процедура, при которой хирург может использовать эндоскоп для проникновения через нос в проблемную область. С помощью этой достаточно щадящей процедуры врач проникает через узкие области и устраняет провоцирующие анатомические факторы, такие как гребни носовой перегородки, гипертрофия носовых раковин, полипы полости носа. Это процедура гарантирует, что вентиляция и дренаж пазух нормализуются без особых осложнений. Также с помощью этого метода возможно выпрямление носовой перегородки (септопластика). Операция проводится в стационаре. Пациент должен оставаться в больнице в течении суток.
Если в ходе операции обнаруживаются анатомические отклонения от нормы, то эти аномалии могут быть устранены одномоментно в ходе текущей процедуры.
Осложнения достаточно редки. Но учитывая, что операция происходит в обильно кровоснабжаемой области, возможны осложнения, связанные с кровотечением.
Баллонная дилатация (синуспластика)
Используется специальный баллон, расширяемый воздухом, который вводится в околоносовые пазухи. Это позволяет суженным областям снова механически расширяться. Процедура в основном проводится в простых случаях хронического гайморита. Она достаточно легко выполнима, но является спорным методом из-за нестойкости лечебного эффекта. Возможные осложнения могут быть достаточно тяжелыми, вплоть до перелома костей лицевой части черепа. Кстати, эта процедура не рекомендуется, если пациент страдает от полипов носа.
Лазерные технологии
Лазерная техника используется для уменьшения отека слизистых оболочек. Цель состоит в том, чтобы уменьшить отек слизистой оболочки во время воспаления. Основная идея заключается в том, что симптомы синусита ослабевают, потому что отек не закупоривает пазухи. Не относится к непосредственным методам лечения синуситов, так как не устраняет воспалительную основу патологии.
Пункция или прокол пазухи
Промывание околоносовых пазух возможно через прокол. Врач вводит раствор антибиотика, и из пазух вымываются гнойные выделения. Эта процедура больше не используется (в современных лечебных учреждениях), потому что она довольно болезненная и приводит только к улучшению в краткосрочной перспективе.
Сравнительная таблица методов хирургического лечения синусита (гайморит, фронтит и др.)
| Параметр | Эндоскопическая хирургия | Баллонная дилатация | Лазерные технологии | Пункция или прокол пазухи |
|---|---|---|---|---|
| Рецидив заболеваний | Маловероятно | да | да | да |
| Осложнения | Минимальны | возможны | минимальны | возможны |
| Лечение сопутствующих патологии | Одномоментное | нет | нет | нет |
| Болезненность | Общий наркоз (мин.) | нет | нет | да |
| Частота проведения | Как правило, однократно | несколько раз | несколько раз | несколько раз |
| Пребывание в больнице | 1-2 дня* | до 10 дней | до 2-х недель | до 2-3 недель |
*Указаны средние сроки пребывания в стационаре, при использовании специальных «дышащих» стентов или тампонов, которые минимизируют сроки восстановления пациентов. Полная тампонада полости носа в данном случае не производится.
Источник
Дата публикации:
Дата обновления: 2020-04-02

Хронический верхнечелюстной синусит (гайморит) может протекать в разных формах. В период обострения заболевания пациенты жалуются на затруднённое дыхание и выделения из носа, которые могут быть слизистыми или гнойными. При своевременном обращении к ЛОР-врачу и назначении грамотной терапии, прогноз на выздоровление благоприятный.
Причины возникновения и течение болезни
Верхнечелюстной синусит пазухи бывает:
- катаральным;
- гнойным;
- пристеночно-гиперпластическим;
- полипозным;
- фиброзным;
- кистозным;
- аллергическим.
В качестве возбудителя заболевания выступает кокковая флора, чаще всего стрептококк. В последнее время в качестве возбудителей стала выступать грибковая микрофлора, анаэробы, вирусы. Отмечают также рост различного вида агрессивных ассоциаций, которые повышают степень болезнетворности возбудителей. Из-за перехода воспалительного процесса в хроническую форму происходит обструкция (закрытие) выводного отверстия (соустья) и нарушается дренажно-вентиляционная функция, что приводит к накоплению экссудата и воспалительный процесс обостряется.
Развитию заболевания способствуют:
- деформации перегородки носа;
- синехии (патологические сращения в полости носа);
- аденоиды;
- агрессия патогенных микроорганизмов, а также формирование их ассоциаций.
Предрасполагают к развитию этого заболевания следующие факторы:
- неполное излечение острого ринита;
- аллергия;
- снижение местного и общего иммунитета;
- нарушение микроциркуляции слизистой оболочки и проницаемости сосудов и тканей.
Клиническая картина
В основном в период обострения пациенты жалуются на затруднения при дыхании носом и выделения из носовой полости, которые могут быть слизистыми, слизисто-гнойными или гнойными.
Гнойная форма заболевания сопровождается жалобами на неприятные ощущения в области клыковой ямки и корня носа со стороны воспаленной верхнечелюстной пазухи. В некоторых случаях боль может отдавать в надбровную или височную область. Головная боль в период обострения чаще всего носит разлитой характер, напоминая невралгию тройничного нерва. Нередко отмечается гипосмия или аносмия (снижение или потеря обоняния). Довольно редко бывают случаи закрытия носослезного канала, и тогда наблюдается слезотечение из глаза.
Встречается гиперпластический двусторонний верхнечелюстной синусит. В период обострения наряду со всеми признаками этого заболевания отмечается общая слабость, недомогание, высокая (фебрильная) температура (38-390С).
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!

Диагностика
Физикально-инструментальные обследования вместе с лучевой диагностикой (компьютерная и магнитно-резонансная томография) и тщательным анализом жалоб ЛОР пациента позволяют поставить правильный диагноз. Отличать верхнечелюстной синусит нужно в первую очередь от невралгии тройничного нерва, при которой боль появляется внезапно и носит «жгучий» характер. В пользу синусита свидетельствует появление полоски гноя под средней раковиной, после введения на зонде сосудосуживающих препаратов или преобладание боли в области пазухи без выделений из носа.
Лечение
В процессе лечения хронического верхнечелюстного синусита необходимо восстановить дренажно-вентиляционную функцию, удалить болезнетворное отделяемое и стимулировать восстановительные процессы. Для достижения успеха назначается антибиотики широкого спектра действия (амоксициллин, аугментин, панклав и др), противовоспалительный препараты, сосудосуживающие капли в нос, антигистаминные препараты, пункции верхнечелюстной(ных) пазух до чистых промывных вод, либо промывания околоносовых пазух методом перемещения жидкости (вакуум-дренаж). Если эффект от назначенного лечения не наступает в течение недели, следует продолжить лечение вплоть до хирургического в ЛОР-отделении больницы.
Если промывные воды при пункции верхнечелюстной пазухи имеют белый, темно-коричневый или черный цвет, можно заподозрить грибковое поражение. В этом случае необходимо отменить антибиотики и провести противогрибковое лечение. При подозрении на анаэробную природу процесса, который характеризуется неприятным запахом отделяемого, отрицательным результатом при бактериологическом исследовании содержимого, следует проводить оксигенацию (метод лечения кислородом под высоким давлением) просвета пазухи.
В случае необходимости длительного дренирования нужно установить дренаж в пазуху и через него ежедневно (до 3-х раз в день) ее промывать. В случае сильной локальной боли, которая подтверждена рентгенологическим исследованием, и неэффективностью консервативного лечения в течение 3-х суток, а также при появлении признаков осложнений показано немедленное направление в ЛОР-стационар, чтобы провести хирургическую санацию.
Прогноз
При соблюдении рекомендаций врача и вовремя начатом лечении прогноз благоприятный.
Источник
Ошибки врача-стоматолога при эндодонтическом лечении зубов верхней челюсти нередко приводят к выведению пломбировочного материала в верхнечелюстной синус [1, 3, 6]. Механическое воздействие, а также цитотоксический и сенсибилизирующий эффект, присущий практически всем видам современных паст для обтурации корневых каналов зубов, приводит к воспалительным и гнойно-некротическим изменением слизистой оболочки верхнечелюстного синуса. В результате постепенно развивается изолированный хронический патологическое процесс, оказывающий патогенное воздействие не только на окружающие ткани, но и организм в целом [5, 7, 8].
Актуальность исследования
Существующие на сегодняшний день методики лечения вышеуказанной категории больных зачастую сопряжены с операционной травмой не вовлеченных в патологический процесс тканей: костной, слизистой оболочки, мягких тканей щеки. Некоторыми авторами предлагаются довольно противоречивые подходы. Одни специалисты считают, что пломбировочный материал в пазухе со временем рассосется, другие полагают, что его наличие не оказывает вредного воздействия на слизистую оболочку синуса и его функциональное состояние. Такой подход, безусловно, приводит к прогрессированию и распространению воспалительного процесса из верхнечелюстного синуса в другие околоносовые пазухи и орбиту.
Одни специалисты считают, что пломбировочный материал в пазухе со временем рассосется, другие полагают, что он не наносит серьезный вред слизистой оболочке синуса и его функциональному состоянию
Ряд авторов отмечает, что риногенная инфекция нередко обостряет скрыто протекающий одонтогенный процесс, а такое сочетание источников инфицирования может привести к гематогенной диссеминации инфекции с поражением отдельных органов и систем организма [4, 5, 7, 10]. Проведение только консервативного лечения при одонтогенном гайморите, вызванном выведением пломбировочного материала в верхнечелюстной синус, не обеспечивает полного выздоровления больного, более того, после физиотерапевтических процедур у большей части пациентов наблюдалось усиление болевого синдрома и обострение клинических проявлений [1, 3, 9].
В этой связи комплексное лечение пациентов с данной патологией невозможно без хирургического удаления корневого герметика [1, 3, 11] в кратчайшие сроки [2, 3], однако подобное вмешательство сопряжено с операционной травмой.
В ряде работ проводится анализ клинических ситуаций с различной локализацией пломбировочного материала в верхнечелюстном синусе — в полости, вблизи от нижней, медиальной стенок пазухи, в латеральном углу, в области нижней стенки орбиты. Характер инородного тела, его локализация, объем, распространенность, а также выраженность патологических изменений слизистой верхнечелюстной пазухи, безусловно, требуют выбора адекватной методики хирургического вмешательства и тактики оперативного доступа к синусу [1, 4, 9].
Цель исследования
Сравнительное изучение эффективности различных методов удаления пломбировочного материала из верхнечелюстного синуса, в том числе с применением эндоскопической техники, в зависимости от месторасположения корневого герметика в пазухе.
Материал и методы исследования
Всего под наблюдением находились 72 пациента, из них 27 мужчин и 45 женщин, в возрасте от 26 до 54 лет, у которых пломбировочный материал был в верхнечелюстном синусе от 1 недели до 18 месяцев.
С клиническими проявлениями обострения хронического верхнечелюстного синусита обратились 46 человек (64 %), у 26 пациентов (36 %) при первичном осмотре жалоб не было, но рентгенологически определялось инородное тело в верхнечелюстном синусе. Клиническое обследование пациентов начинали с подробного рентгенологического обследования. При необходимости выполняли компьютерную томографию (КТ), что позволяло точно определить месторасположение и размер инородного тела, находящегося в синусе.
В зависимости от используемой техники хирургического вмешательства по удалению пломбировочного материала из синуса пациентов разделили на 2 группы. В первой группе (52 пациента) операции выполнялись с помощью стандартных хирургических инструментов и страйт-пилы. Во второй группе (20 пациентов) использовалась эндоскопическая техника.
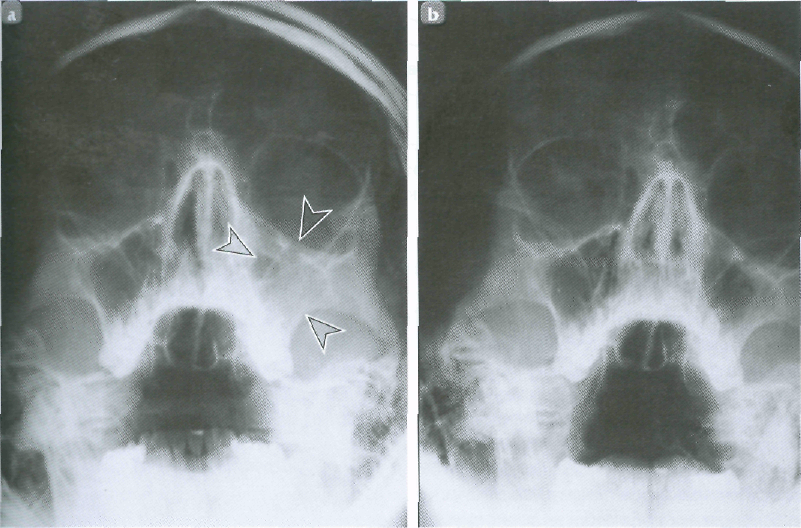
Оперативное вмешательство с использованием стандартного хирургического инструментария проводилось по методике, достаточно подробно описанной в литературе [1, 3, 4, 9, 11], и представляет собой модификацию операции по Колдуэллу — Люку, суть которой заключается в следующем: осуществляется соответствующая проводниковая анестезия, затем проводится дугообразный разрез слизистой оболочки и надкостницы от клыка до моляров (рис. 1), после частичного отслаивания слизисто-надкостничного лоскута при помощи страйт-пилы формируется костное окно в передней стенке верхнечелюстного синуса, над которым сохраняется слизистая и надкостница. Окно размером 1,5х1,5 см выпиливается под углом 45?. После вскрытия пазухи проводится удаление пломбировочного материала и полипозно-измененной слизистой (рис. 2).
Затем костный фрагмент с прикрепленной на нем надкостницей и мягкими тканями возвращается на место и фиксируется швом из викрила 5.0 (рис. 3, 4).
В зависимости от изменений слизистой оболочки синуса проводилась «щадящая» или «радикальная» гайморотомия с обязательным полным (под рентгенологическим контролем) удалением пломбировочного материала. По методике «щадящей» и «радикальной» гайморотомии были прооперированы 33 и 19 пациентов соответственно. Затем в течение недели всем пациентам назначали 5—7 сеансов физиотерапии с применением лазерного аппарата «Оптодан». К концу недели швы снимали.
Результаты исследования
При выполнении рентгенологического исследования скопления пломбировочного материала, выведенного в верхнечелюстной синус, имели различный вид: одиночные, четко очерченные округлые интенсивные тени, множество теней округлой формы, скопления тел неправильной формы различных размеров. Локализация этих теней была различной, они выявлялись вблизи корней «причинных» зубов и дна верхнечелюстной пазухи в 35 % случаев, а в 65 % случаев располагались в проекции корней соседних зубов, в верхнем медиальном углу или центре синуса, а также недалеко от стеки орбиты.
Основным показанием к применению эндоскопической техники являлись небольшие сроки нахождения инородного тела в пазухе и отсутствие выраженных изменений слизистой оболочки синуса
Со слов больных, выведение пломбировочного материала в верхнечелюстной синус сначала никакими симптомами не сопровождалось. Болевые ощущения, характерные для обострения одонтогенного гайморита, появлялись в сроки от 3 мес. до 1 года. Следует отметить, что у большинства больных первые клинические признаки заболевания диагностировали после перенесенной ОРВИ. Больные отмечали чувство тяжести, дискомфорта в области пораженной пазухи, нарушение обоняния и носового дыхания, одностороннюю заложенность носа, боль различной степени выраженности, иррадиирующую в зубы и скуловую область.
У всех этих больных удалялось инородное тело и измененные участки слизистой оболочки, которые в основном носили гиперпластический характер. Протяженность процесса зависела от длительности нахождения пломбировочного материала в пазухе. При ревизии пазухи слизистая оболочка сохранялась полностью или иссекались отдельные полипы без обнажения костных стенок, тампонада синуса не проводилась. В послеоперационном периоде помимо традиционной антибактериальной и противовоспалительной терапии назначались сосудосуживающие препараты по 3 раза в сутки в носовой ход на стороне оперированной пазухи, что обеспечивало нормальное дренирование и аэрацию пазухи.
У 19 пациентов изменения в слизистой оболочке пазухи имели диффузный полипозный характер, и данным больным выполнялась радикальная гайморотомия с образованием искусственного соустья с полостью носа. Таким образом, такие выраженные изменения в слизистой оболочке наблюдались у пациентов с длительным нахождением инородного тела в пазухе даже при незначительном его количестве.
Основным показанием к применению эндоскопической техники являлись небольшие сроки нахождения инородного тела в пазухе и отсутствие выраженных изменений слизистой оболочки синуса. Пациенты, у которых использовалась данная методика с применением эндоскопической техники, в зависимости от доступа также были разделены на две группы.
В первой группе больных введение эндоскопов в синус проводилось через переднюю стенку пазухи (рис. 5). Таким методом были прооперированы 8 пациентов. У второй группы больных (12 пациентов) оперативный доступ к верхнечелюстному синусу осуществлялся через естественное отверстие в среднем носовом ходе (рис. 6).
Этот доступ более физиологичен, так как позволяет снизить до минимума объем операционной травмы, сохранить «причинный» зуб, обеспечить условия для нормализации функций мукоциллиарного клиренса в полость носа, сократить период реабилитации больных на 30 % по сравнению с пациентами первой группы. В послеоперационном периоде ежедневно через дренаж проводилось промывание верхнечелюстного синуса раствором мирамистина.
При эндоназальном вмешательстве проводилась коррекция внутриносовых структур и эндоскопический контроль состояния прооперированной области (рис. 7—8).
Комплексное терапевтическое лечение включало использование десенсибилизирующих, интраназальных сосудосуживающих и нестероидных противовоспалительных средств. Эффективность методов оценивали по следующим критериям: удаление всего пломбировочного материала из верхнечелюстного синуса, отсутствие осложнений и рецидивов заболевания в послеоперационном периоде через равные промежутки времени.
Выводы
Как показали результаты исследований, все использованные методы позволяют полностью удалить пломбировочный материал из верхнечелюстного синуса. Однако необходимо четко дифференцировать тактику хирургического вмешательства, основываясь на результатах рентгенографии и КТ по локализации инородного тела в верхнечелюстном синусе и по состоянию его слизистой оболочки, с привлечением врачей-оториноларингологов.
При тотальном нарушении пневматизации гайморовой пазухи, признаках блока естественного соустья с полостью носа и нарушении функций носового дыхания, после удаления пломбировочного материала, показана тактика эндоназальной гайморотомии с восстановлением естественного сообщения и вентиляции верхнечелюстного синуса через нос.
Список литературы находится в редакции.
Источник